Descripción
La preservación de la fertilidad en la mujer es un campo de la medicina que se está desarrollando muy rápidamente. Agrupa tanto a médicos como a otros trabajadores de la salud de distintas especialidades y utiliza técnicas innovadoras e incluso a veces experimentales.
Su objetivo es dar alternativas para proteger la fertilidad de una mujer cuando ésta pueda comprometerse por el tratamiento de algunas enfermedades (generalmente cáncer), cuando una mujer decide retrasar la maternidad o en otras situaciones menos frecuentes.
El Programa Preservación de la Fertilidad en la Mujer de Clínica Las Condes es el único que existe en Chile en este momento, y funciona dentro de la Unidad de Medicina Reproductiva del Departamento de Obstetricia y Ginecología. Está compuesto por médicos ginecólogos especialistas en Medicina Reproductiva, en Oncología Ginecológica y en Ginecología Infanto-juvenil, biólogos miembros del Laboratorio de Reproducción Asistida, enfermeras y una psicóloga.
Está dirigido principalmente a todas aquellas mujeres o niñas con diagnóstico de cáncer, cuyo tratamiento puede tener como consecuencia una falla de la función ovárica, pero también existen otras situaciones que pueden requerir preservar la fertilidad, como enfermedades inmunológicas que también se tratan con quimioterapia o mujeres que por diversos motivos quieren posponer su maternidad.
Algunos de los servicios que se ofrecen en el Programa de Preservación de la Fertilidad en la Mujer son:
- Evaluación del riesgo de infertilidad asociado a distintos tratamientos oncológicos.
- Recomendar estrategias para preservar la fertilidad en cada caso particular.
- Intervenciones médicas y quirúrgicas especializadas para preservar la fertilidad.
- Apoyo psicológico.
¿Cuándo preservar la fertilidad?
1. Preservación de la función ovárica de las pacientes con cáncer
Es la indicación más frecuente para preservar la fertilidad en la mujer, ya que tanto algunos tipos de quimioterapia como la radioterapia aplicada en la zona pélvica pueden provocar a corto o largo plazo una pérdida de la función de los ovarios.
Los ovarios contienen un número fijo de óvulos al nacer y están contenidos en forma separada dentro de los folículos ováricos.
Durante la vida, los folículos no se regeneran, sino que sólo se pierden en forma ininterrumpida desde el nacimiento. De esta forma, el número de folículos va disminuyendo naturalmente a medida que la mujer envejece, con una caída brusca desde los 37 años hasta la menopausia, que se produce alrededor de los 50 años.
La edad de la mujer se relaciona con su fertilidad, pero esto es en realidad reflejo del número de folículos remanentes en sus ovarios. Esto se denomina “reserva ovárica”.
La quimioterapia y radioterapia utilizadas en el tratamiento del cáncer pueden destruir los folículos presentes en los ovarios, lo que acelera la disminución natural de la reserva ovárica. Así, estos tratamientos pueden causar una menopausia temporal o incluso una menopausia prematura (falla ovárica prematura).
En todo caso, no todos estos tratamientos tienen las mismas consecuencias sobre la fertilidad, ya que dependen de la edad y de la reserva ovárica de la paciente al momento de realizar el tratamiento, del tipo y dosis de quimioterapia utilizada o de la dosis o del lugar donde se aplica la radioterapia.
Cada año, son miles las mujeres a las que se les diagnostica un cáncer. Muchas de ellas son niñas o mujeres en edad fértil, y en el proceso del diagnóstico y tratamiento de su enfermedad se ven enfrentadas a muchas preguntas sobre sus posibilidades de ser madres en el futuro.
Frecuentemente, estas interrogantes ni siquiera se discuten con el equipo tratante o quedan sin respuesta, ya que hasta hace poco tiempo no había mucho conocimiento de las alternativas para proteger la fertilidad de las pacientes oncológicas.
Con los tratamientos médicos actuales, muchas de estas mujeres sobreviven y pueden tener vidas completamente normales: en los últimos 25 años, en la población femenina la tasa relativa de sobrevida a 5 años para todos los cánceres en forma combinada, mejoró de un 56% a 64%.
Actualmente, hay escasa evidencia de que una historia de cáncer, un tratamiento por cáncer o intervenciones realizadas para preservar la fertilidad aumenten el riesgo de problemas en la descendencia (salvo algunos síndromes genéticos hereditarios) y numerosas publicaciones han revelado que no hay aumento del riesgo de anomalías genéticas, defectos de nacimiento o cáncer en los hijos de sobrevivientes de cáncer.
Asimismo, la información disponible es tranquilizadora en el sentido de que no hay un claro aumento del riesgo en la salud de un sobreviviente de cáncer que ha utilizado procedimientos para preservar la fertilidad o que se ha embarazado posteriormente. Por todo esto, es muy importante ofrecer a estas pacientes alternativas para preservar su fertilidad.
Las estrategias para preservar la fertilidad deben realizarse, en lo posible, antes de que comience el tratamiento del cáncer, por lo que es de suma importancia que las posibles consecuencias de la enfermedad y del tratamiento sobre la fertilidad se discutan precozmente y la paciente sea derivada en forma oportuna al Programa de Preservación de la Fertilidad.
2. Pacientes que serán sometidas a un trasplante de médula ósea o de células madre
Aunque originalmente el trasplante de médula ósea se usó para el tratamiento de pacientes con leucemia, actualmente se utiliza también para otras enfermedades oncológicas y no oncológicas.
Antes de un transplante de médula ósea o de células madre, se utilizan altas dosis de quimioterapia y/o radioterapia para lograr una ablación de la médula ósea. Desafortunadamente, este tratamiento resulta en una falla de la función ovárica en casi todos los casos.
Las consideraciones sobre las estrategias para preservar la fertilidad en estas pacientes son las mismas que en las pacientes que se enfrentan a un tratamiento por cáncer.
3. Enfermedades autoinmunes
En algunas pacientes con enfermedades autoinmunes (carditis lúpica severa y glomerulonefritis), se utiliza un tratamiento con ciclofosfamida, que es una de las drogas utilizadas en la quimioterapia del cáncer, y que puede alterar la función ovárica en forma irreversible.
4. Retraso de la maternidad
Las mujeres están posponiendo la maternidad cada vez con mayor frecuencia. Como resultado, muchas tienen dificultades en concebir por la disminución de la fertilidad asociada a la edad, que se relaciona casi completamente con envejecimiento de los ovarios.
Los embarazos a una edad avanzada se asocian a mayores complicaciones, pero se pueden esperar buenos resultados en la ausencia de condiciones médicas de base en la madre y con un adecuado manejo médico. Es por esto que a las mujeres que deseen retrasar el momento de ser madres se les puede ofrecer congelar óvulos para utilizarlos con el fin de conseguir un embarazo posteriormente, utilizando técnicas de reproducción asistida (ICSI).
A pesar de que hay numerosos estudios que muestran la seguridad de la congelación de ovocitos, la probabilidad de que con esta técnica se logre obtener un embarazo y finalmente un recién nacido vivo, aún es baja, por lo que se considera un procedimiento experimental y la posición actual es que aunque la criopreservacion de ovocitos se justifica para preservar la fertilidad cuando existe una condición médica, su uso rutinario en las mujeres que quieren posponer la maternidad no se recomienda.
Además, hasta la fecha, la mayoría de los estudios sólo han incluido mujeres menores de 35 años, por lo que hay datos limitados para aconsejar en forma correcta a mujeres mayores con respecto a sus probabilidades de embarazo al utilizar ovocitos criopreservados.
5. Pacientes con síndrome de Turner
El síndrome de Turner es una condición cromosómica, en que una parte o un cromosoma X completo se encuentra ausente. Se caracteriza, dentro de otras cosas, por la pérdida acelerada de folículos ováricos desde la vida intrauterina, lo que deriva en una falla ovárica precoz o menopausia prematura.
En algunas de estas mujeres (especialmente las que tienen un mosaico de síndrome de Turner, que significa que sólo algunas células de su cuerpo tienen esta alteración cromosómica y el resto son normales), el desarrollo folicular puede persistir hasta después de la pubertad, lo que permite que este grupo de niñas tengan un desarrollo puberal espontáneo, reglas regulares e incluso embarazos antes de la falla ovárica prematura.
En estas pacientes, se ha propuesto la criopreservación de tejido ovárico entre los 12 – 13 años de edad, porque aún pueden tener folículos con óvulos que pueden teóricamente utilizarse posteriormente cuando quieran lograr un embarazo.
Procedimientos para preservar la fertilidad en la mujer
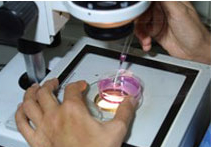
1. Criopreservación de tejido ovárico
La criopreservación de tejido ovárico es un procedimiento que se realiza removiendo un ovario completo o parte de él antes de comenzar un tratamiento con quimioterapia o radioterapia, si se sabe que éste va a tener como consecuencia una pérdida de folículos ováricos.
Éste es el único procedimiento para preservar la fertilidad que se puede ofrecer a las niñas que están en riesgo de perder su función ovárica, ya que en ellas no es posible congelar óvulos ni suprimir la función ovárica.
La obtención del ovario se lleva a cabo por medio de una cirugía llamada laparoscopía, que se realiza con anestesia general y dura alrededor de 45 – 60 minutos. Generalmente, la paciente se va de alta al día siguiente y la recuperación posterior es muy rápida, lo que permite comenzar el tratamiento para el cáncer pocos días después del procedimiento.
Una vez que se ha obtenido el tejido ovárico, uno de los biólogos del Laboratorio de Medicina Reproductiva de Clínica Las Condes lo secciona en trozos pequeños y muy delgados, que contienen miles de folículos inmaduros. Estos luego se congelan y almacenan debidamente identificados en tanques de Nitrógeno líquido para su uso futuro.
Si luego del tratamiento la mujer queda con una falla de la función ovárica, cuando desee tener un hijo y esté totalmente sana, el tejido se puede descongelar y mediante otra cirugía laparoscópica se implanta en la paciente, para que comience a funcionar nuevamente, produciendo las hormonas propias del ovario y eventualmente reiniciando la ovulación y los ciclos menstruales.
Éste es un procedimiento muy nuevo y aún en etapa de investigación, pero a la fecha ha resultado en 4 nacidos vivos. Es importante discutir este procedimiento con el médico tratante, ya que no se recomienda para mujeres con algunos tipos de cáncer que pueden afectar el ovario, especialmente leucemias, linfomas y cáncer de ovario.
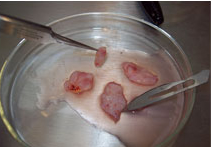
2. Criopreservación de ovocitos
Los tratamientos de quimioterapia y radioterapia utilizados para algunos cánceres pueden dañar los ovarios en forma irreversible, ya que éstos tienen un número de óvulos fijo desde el nacimiento (reserva ovárica), y no se regeneran durante la vida.
En algunos de los casos en que se sospecha que el tratamiento por el cáncer va a tener consecuencias sobre la fertilidad futura se puede ofrecer una criopreservacion de óvulos antes de comenzar el tratamiento.
Para esto, es necesario estimular los ovarios con hormonas inyectables de forma de obtener varios ovocitos, por lo que se requiere que la paciente tenga una edad suficiente (no es posible realizar este procedimiento en niñas que no han alcanzado la madurez sexual) y que se disponga del tiempo suficiente para retrasar el tratamiento oncológico, de modo de poder realizar la estimulación ovárica sin empeorar el pronóstico de la enfermedad.
Si la paciente califica para realizar este procedimiento, debe ser derivada sin demora al Programa de Preservación de la Fertilidad. Con la regla siguiente se comienza la estimulación de la ovulación con hormonas inyectables u orales que se utilizan en forma diaria, controlando el crecimiento de los folículos con ecografías y exámenes de sangre.
En alrededor de 14 días se realiza la aspiración folicular, que es el procedimiento para obtener los ovocitos del ovario. Ésta se realiza a través de la vagina, por medio de una aguja guiada por ecografía que va puncionando y aspirando cada folículo ovárico.
Para la aspiración folicular se utiliza anestesia, pero es un procedimiento que produce pocas molestias y la paciente puede regresar a su casa ese mismo día. Una vez realizada la aspiración folicular, la paciente puede comenzar su tratamiento para el cáncer.
Los ovocitos obtenidos se congelan ese mismo día en el Laboratorio de Medicina Reproductiva de Clínica Las Condes, mediante una técnica llamada vitrificación y luego se almacenan en tanques de nitrógeno líquido hasta que la paciente decida utilizarlos.
La congelación de ovocitos es una tecnología relativamente nueva, pero que ha demostrado resultados cada vez mejores, aunque no asegura un embarazo en el futuro. Actualmente, se calcula que se requieren alrededor de 20 ovocitos para obtener un embarazo.

3. Supresión ovárica
Al parecer, los folículos ováricos de las niñas antes de la pubertad son más resistentes a la quimioterapia, ya que en algunos estudios se ha visto que la función ovárica se mantiene en la mayoría de las sobrevivientes a largo plazo tratadas en esta etapa de la vida por un linfoma o una leucemia, pero sólo en la minoría de las mujeres en edad fértil.
Es por esto que algunos investigadores han intentado imitar este estado prepuberal antes de iniciar el tratamiento, con el fin de que el efecto nocivo sobre la reserva ovárica sea menor.
Se utiliza un tipo de drogas llamadas análogos de GnRH, que se administran una vez al mes y que hacen que los ovarios entren a un estado de inactividad, sin producción de hormonas ni ovulación.
Actualmente, la evidencia científica es insuficiente con respecto a que este tratamiento proteja la función ovárica, pero hay algunos reportes que sugieren que su uso podría ser beneficioso en algunos casos. Hay muchas investigaciones en curso evaluando los probables beneficios de la supresión ovárica durante el tratamiento con quimioterapia.
4. Protección de la función ovárica en las pacientes que serán tratadas con radioterapia
Los ovarios se pueden mover de su posición original en la pelvis, de modo de protegerlos en el caso que la radioterapia esté dirigida a esta zona. Así, los ovarios pueden seguir funcionando pero quedan fuera del lugar donde se recibe la radiación más peligrosa.
Para realizar este procedimiento, se puede aprovechar alguna de las cirugías que se realicen por el cáncer o se puede programar una cirugía mínimamente invasiva, llamada laparoscopía. La recuperación posterior es rápida y en poco tiempo se puede comenzar la radioterapia.
Posteriormente, cuando la mujer esté sana y desee un embarazo, debe asesorarse con un especialista en Medicina Reproductiva para evaluar la función de los ovarios en ese momento y determinar si es necesario volver a colocar los ovarios en su posición original o realizar algún otro tratamiento de infertilidad.
Es importante tener claro que este procedimiento no protege los ovarios de los efectos nocivos de la quimioterapia, si ésta se utiliza además de la radioterapia.